動脈硬化は、脂質の取り過ぎが原因とかつては考えられていました。飽和脂肪酸やコレステロールの多い食品を摂取すると、血液中のコレステロールが増えて、ちょうど排水管の壁にヌメリやヘドロが付着すると排水管が詰まりやすくなるのと同じように、血管内膜にコレステロールが付着して、血管が詰まりやすくなると思っている人は、今でも多いことでしょう。しかし、コレステロールは、理由もなく血管内膜に沈着しません。この記事では、動脈硬化の根本的な原因を探り当てることで、動脈硬化の根本的な予防策を考えます。
1. 動脈硬化の従来の定説を疑う
動脈硬化とは、文字通り、動脈の血管が硬くなることです。動脈硬化にはいくつかの種類がありますが、一般的なのは、粥(かゆ)のようなプラークが動脈の内膜に沈着してできるアテローム性動脈硬化(粥状動脈硬化)です。
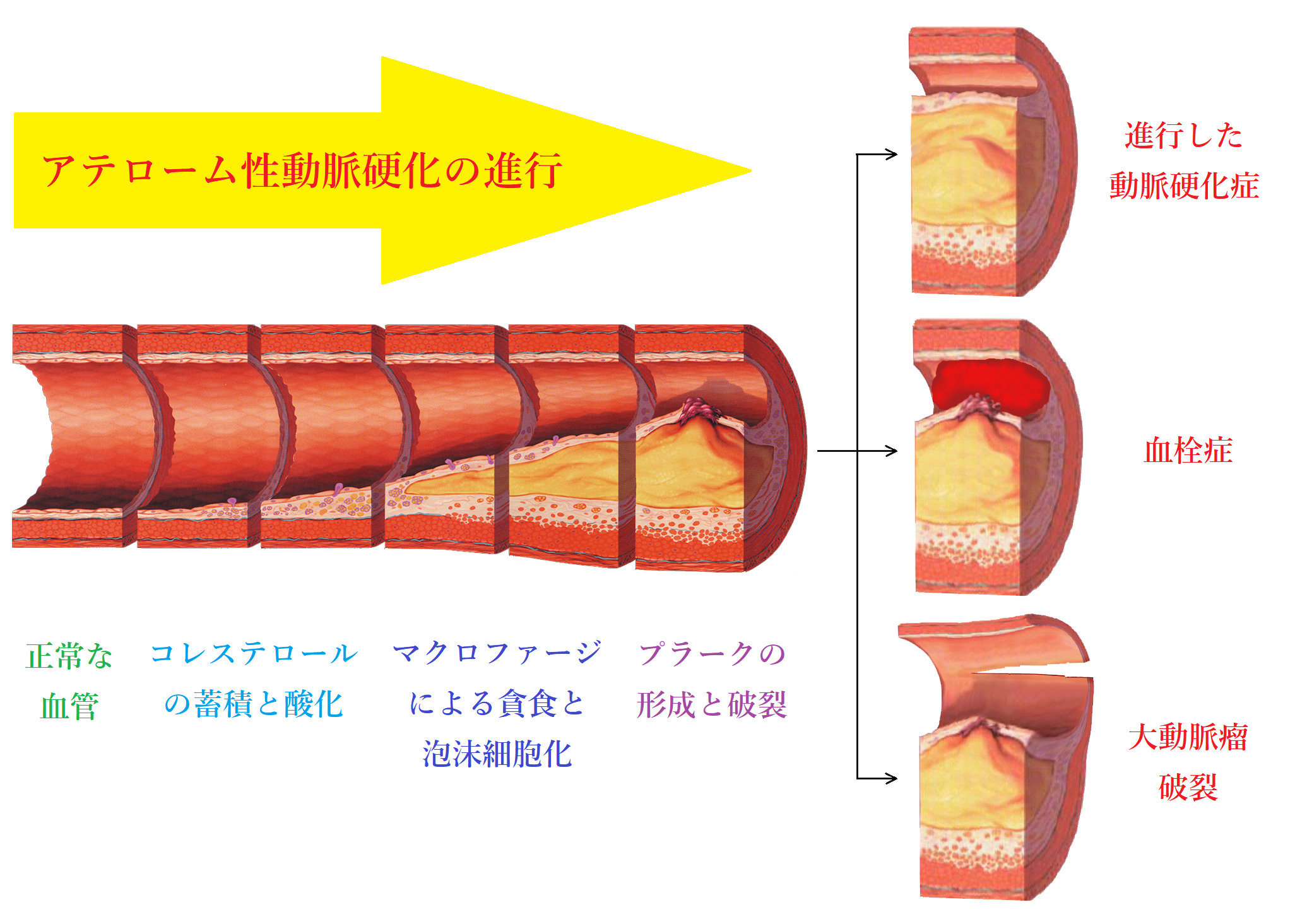
こうしたアテローム性動脈硬化の原因を説明する理論として、長らく支配的であったのがアンセル・キースの説です。この章では、キース説に基づく従来の定説の問題点を指摘することから始めることにしましょう。
1.1. 時代遅れとなっているキース説
キース説とは、飽和脂肪酸の過剰摂取が血清コレステロールの濃度を高め、循環器疾患を惹き起こすという仮説です。キースは、血清コレステロールの濃度が、食事から摂取する脂肪によって決まることを発見し、以下のような公式を提唱しました。
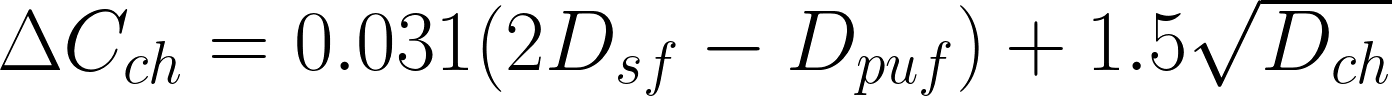
このキース方程式を定性的に説明するなら、血清コレステロール濃度(Cch mmol/l)は、飽和脂肪酸の摂取(Dsf)とコレステロールの摂取(Dch)によって増え、多価不飽和脂肪酸の摂取(Dpuf)で減るということです。マーク・ヘッグステッド(Mark Hegsted; 1914 – 2009)も、定量的には異なるけれども、定性的には同じような関係を定式化しています。
では、飽和脂肪酸摂取により血清コレステロール濃度が上昇すれば、循環器疾患のリスクも高まるのでしょうか。3万人以上の米国成人のデータを解析した研究[1]によると、血清での総コレステロール濃度と死亡率の関係は、以下のようなU字型の曲線となります。
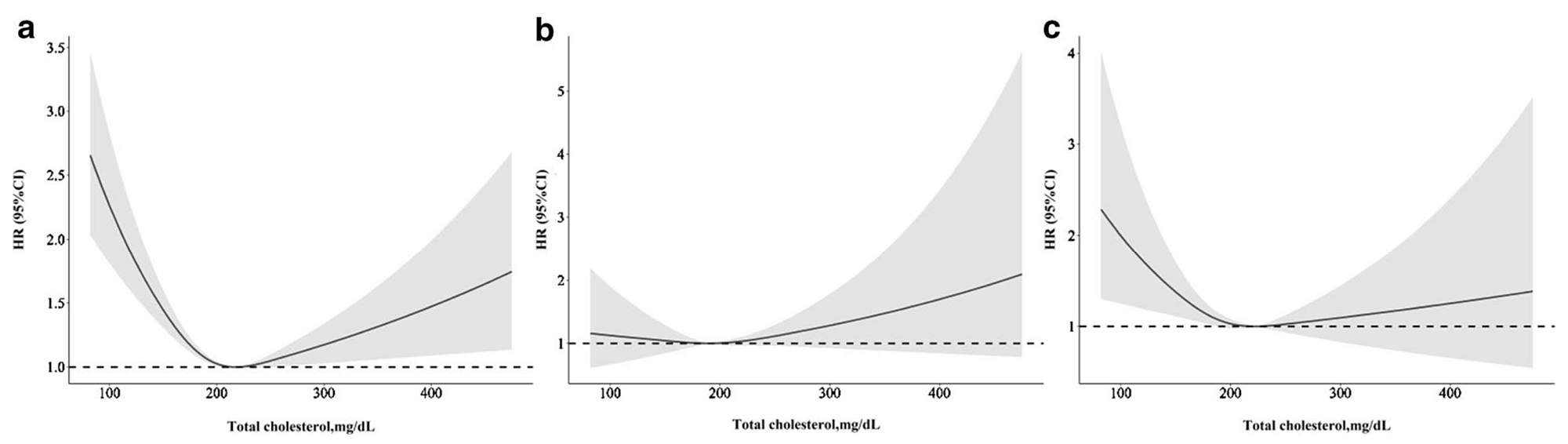
総コレステロールはあてにならない指標という認識が広まる中、2007年に日本動脈硬化学会が「動脈硬化性疾患予防ガイドライン」を改訂し[2]、コレステロールの基準値と治療目標値を総コレステロールからLDLコレステロールに変更しました。日本人間ドック学会も、2018年4月1日施行の改定で、HDLコレステロール、Non-HDLコレステロール、LDLコレステロールを判定基準に採用する一方で、総コレステロールの判定区分を廃止しました[3]。厚生労働省が実施する特定健康診査も、現在、総コレステロールではなく、中性脂肪、HDLコレステロール、LDLコレステロール(またはNon-HDLコレステロール)を検査項目としています。
キース説の支持者たちは、キース説を修正して、飽和脂肪酸の過剰摂取が血清でのNon-HDLコレステロール、特にLDLコレステロールの濃度を高め、循環器疾患を惹き起こすと主張するようになりました。医学界主流派が今でも支持するこの修正版キース説が正しいのかどうかを次に考えましょう。
1.2. 飽和脂肪酸の摂取は動脈硬化の原因か
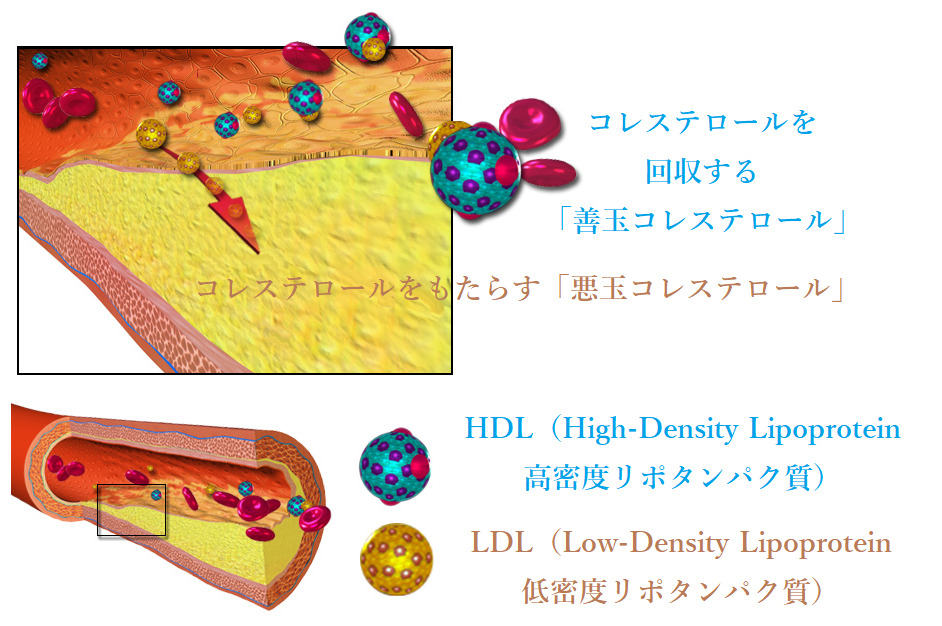
糖質の摂取が中性脂肪を増やすのに対して、飽和脂肪酸の摂取はLDLコレステロールとHDLコレステロールを増やします。LDL(低密度リポタンパク質 Low-Density Lipoprotein)は、1.019~1.063g/mLの密度で、HDL(High-Density Lipoprotein 高密度リポタンパク質)は、1.063~1.21g/mLの密度というように、両者は密度の違いで区別されますが、含まれているアポリポプロテイン(アポリポタンパク質)という点では、LDLはアポリポプロテインB-100、HDLコレステロールはアポリポプロテインA-Iというように、質的に違います。アポリポプロテインは、水に溶けない脂質を血中で運搬するためのタンパク質です。アポリポプロテインの違いゆえに、LDLとHDLとでは、血管内での役割が異なります。
すなわち、LDLが、肝臓でつくられたコレステロールを運んで、血管の壁にプラークを作るのに対して、HDLは、それを回収して肝臓に戻します。LDLコレステロールがHDLコレステロールを上回るなら、血管の内側が狭くなり、動脈硬化のリスクが高まるのに対して、HDLコレステロールがLDLコレステロールを上回るなら、逆にそのリスクが低下するという経験的事実から、HDLコレステロールは善玉コレステロール、LDLコレステロールは悪玉コレステロールと呼ばれます。
この研究では、21~65歳の健康な男女177人を飽和脂肪酸の高摂取群または低摂取群に無作為に割り付け、それぞれの群で赤身肉、白身肉、非肉類タンパク質を4週間ずつ無作為に摂取させました。条件に合致した113人を分析したところ、高摂取群は低摂取群と比べ、LDLコレステロールが有意(P=0.0003)に高かったが、それは大型のLDL(P=0.0002)の増加によるものであって、小型のLDLに有意差はありませんでした。また、総コレステロールとHDLコレステロールの比も変わりませんでした。こうしたコレステロールに与える影響は、赤身肉と白身肉とで違いはありませんでした。前回の「健康に悪い脂質は何か」で確認したように、赤身肉と白身肉の健康効果の違いは、脂質の違いに起因していません。
LDLが大型なのか小型なのかは、動脈硬化のリスクを考える上で重要な違いです。1.044g/mL以下の小型高密度のLDLは、sd (small dense) LDL、1.044g/mL以上の大型浮揚性のLDLは、lb (large buoyant) LDLと名付けられています。sdLDLコレステロールは、血管内皮下に侵入して動脈硬化を惹き起こしやすい[5]ため、超悪玉コレステロールと呼ばれています。2020年発表のメタアナリシス[6]によると、sdLDL高値の低値に対する冠動脈性心疾患のオッズ比は、1.36(95%信用区間:1.21~1.52)で、LDLよりもリスク予知に役立つ指標として近年注目されています。
飽和脂肪酸の摂取がsdLDLコレステロールを増やさないのなら、何が増やすのでしょうか。糖尿病患者と健常対照者を対象に、メタボリック・シンドローム関連の変量とsdLDLコレステロール濃度の相関を調べた研究[7]によると、糖尿病の有無とは無関係に、中性脂肪の異常が最も有意に(P< 0.0001)sdLDLコレステロール濃度の上昇に寄与しているとのことです。つまり、飽和脂肪酸よりも糖質の過剰摂取によって起きる中性脂肪の増加が、sdLDLコレステロール濃度を上昇させ、動脈硬化を惹き起こしているということです。してみると、心臓病の原因を飽和脂肪酸に求めたキースと糖質に求めたユドキンの論争は、キースの勝利に終わったけれども、実際にはユドキンの方が正しかったと言えそうです。
以下の図で、sdLDLがアテローム性動脈硬化を惹き起こす機序を説明しましょう。
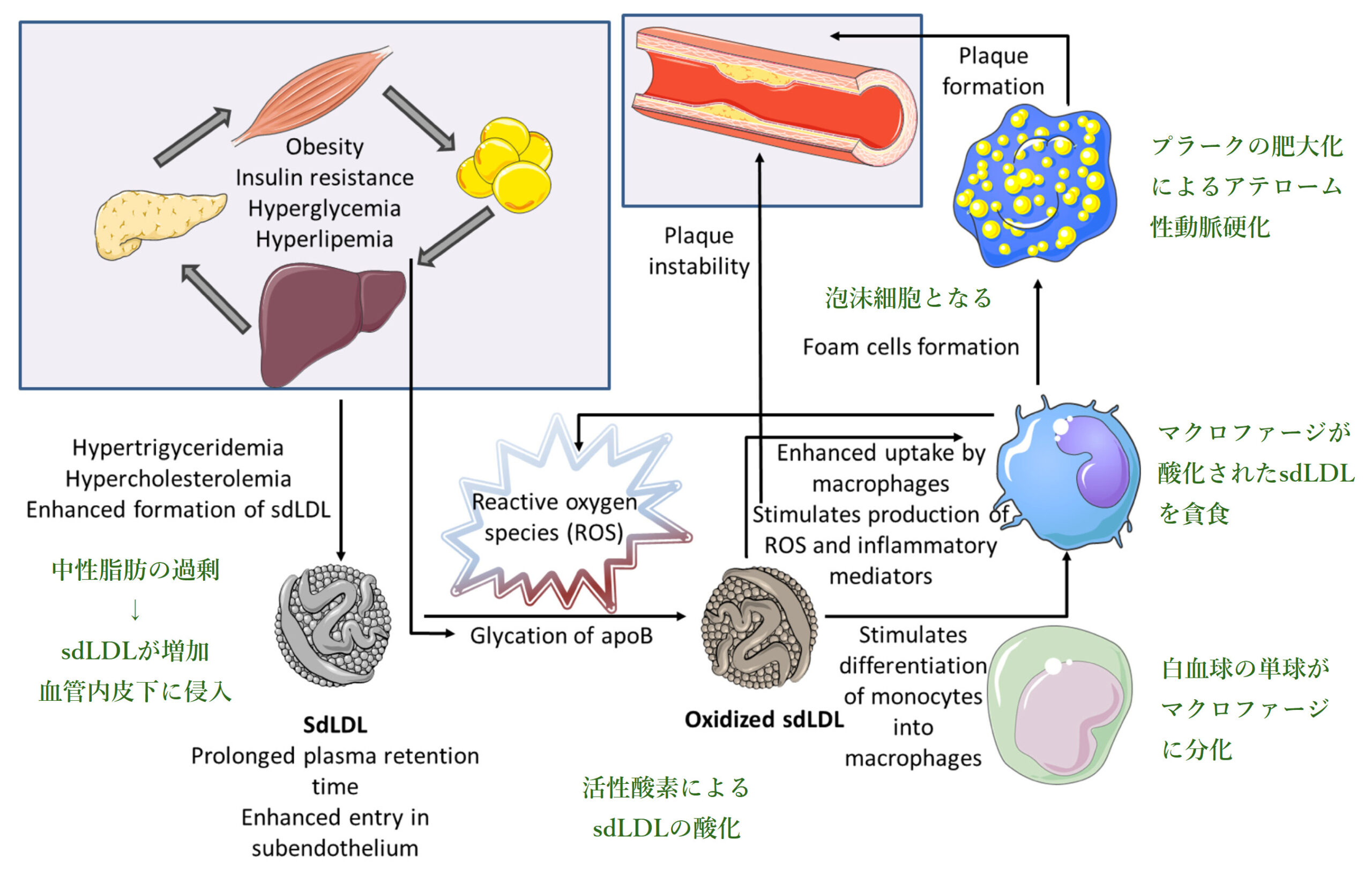
1.3. コレステロールの摂取は動脈硬化の原因か
キース方程式は、飽和脂肪酸の摂取に加え、コレステロールの摂取も血清コレステロールの濃度上昇要因としています。実は、動脈硬化の原因をコレステロールの摂取に求める説は、20世紀の初頭に、つまりキース説以前に、既にありました。1908年発表の研究[8]で、ロシアの医師イグナトウスキーは、肉や卵などの動物性タンパク質を豊富に含む飼料をウサギに与えると、ウサギの大動脈内膜に泡沫細胞が集積することを報告しています。
もとより、ウサギのような草食動物に食べ慣れないコレステロールを与える実験では、有害な結果が出来しても説得力がありません。そこで、雑食動物のミニブタを使った実験[9]が行われました。37週間コレステロールの多い食餌を与えた高コレステロール食群、コレステロールの多い食餌を与えた後、26週間通常食を与えたコレステロール離脱群を、通常食を与えた対照群と比べたところ、高コレステロール食群では、炎症と動脈硬化が観察されましたが、コレステロール離脱群では、そうした症状が改善されました。しかしこの実験では、ウサギを用いた従来の実験と同様に、食餌のカロリーが等価になるように調整されていません。それゆえ、食餌のコレステロールを減らした効果とされる炎症と動脈硬化の改善が、実際には、カロリー制限の結果である可能性が排除できません。
そもそも、血清コレステロールの約八割は、肝臓で合成されていて、経口摂取したコレステロールに由来するのは、約二割しか占めません。食餌のコレステロールを減らしても、肝臓が糖や脂肪を合成してコレステロールを作るので、血清コレステロールが減る必然性はありません。食事でのコレステロール摂取と血清コレステロール濃度との間に明らかな関連を示すエビデンスがヒトではないことから、米国心臓病学会と米国心臓協会は、2013年秋に、コレステロールの摂取制限を設けないとの見解を打ち出し[10]、それを承けて、米国食生活指針諮問委員会は、2015年の科学報告書[11]で、コレステロールの摂取量を300mg/日以下に制限する推奨を撤回しました。日本での厚生労働省も、2015年版の「日本人の食事摂取基準[12]」で、コレステロール摂取の目標量の上限を設定しなくなりました。
その結果、「卵は一日一個」というような従来の制限はもう古いと言われるようになりました。しかし、卵のコレステロールを気にしなくてもよいからといって、卵をいくら食べてもかまわないという結論にはなりません。鶏卵は、卵黄に多くのアラキドン酸を含みます。前回の「健康に悪い脂質は何か」でも注意を促したように、アラキドン酸は、炎症を促進するω-6脂肪酸です。大量摂取は健康にネガティブな影響を与えるはずです。
77万7163人年の中国人を追跡して、卵の摂取が健康に与える影響を調べた研究[13]によると、以下のような結果となりました。
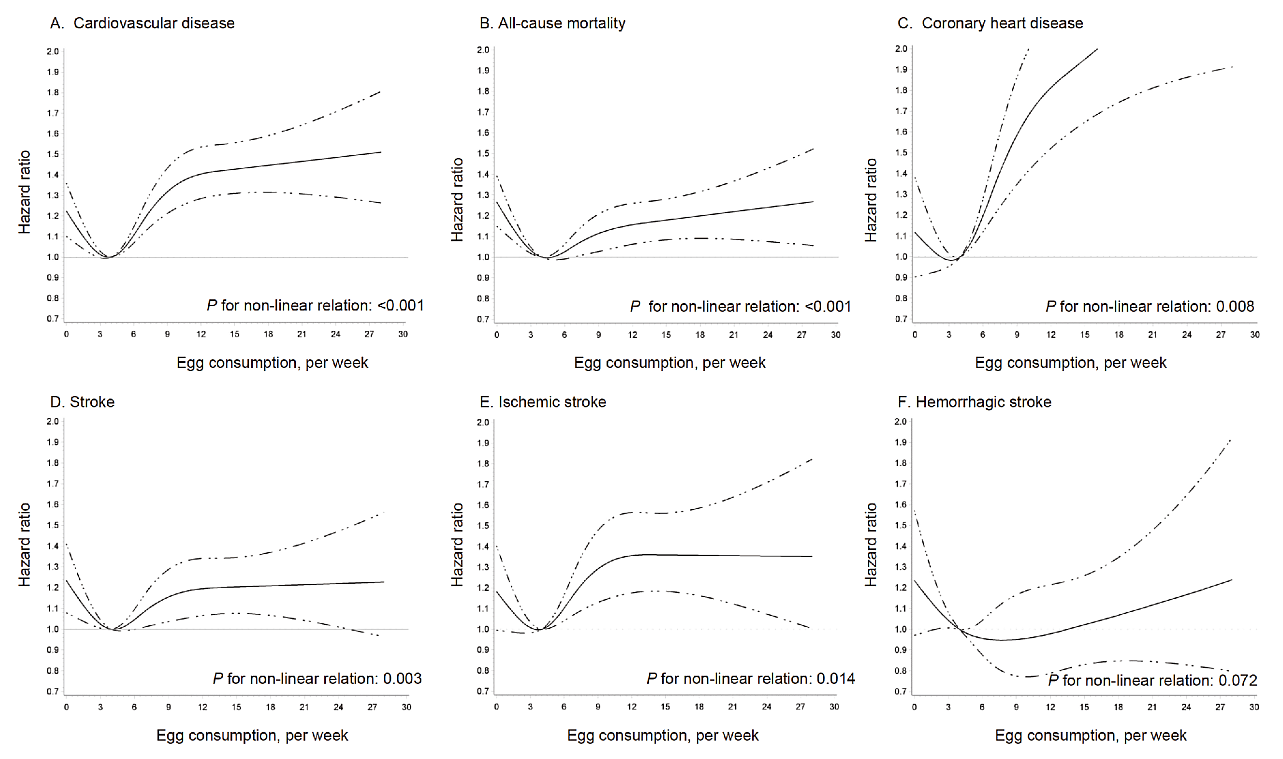
Aの心血管疾患発症率もBの全原因死亡率も、基準としている週に4個のハザード比が最も低く、全く食べない場合と週に10個以上食べる場合は、ハザード比が有意に1を超えることがわかりました。C~Fの他の循環器疾患発症率も似たような傾向を示しています。ω-6脂肪酸は、必須脂肪酸なので、全く摂取しないのは好ましくないものの、アラキドン酸は大量に摂取すべきではないという結論になります。
そもそも鶏卵の卵黄は、胚がヒヨコになるための栄養です。胚は、一方でヒヨコへと急成長しなければならないと同時に、他方で感染症とも戦わなければいけません。成長促進カスケードを活性化し、免疫機能を強化するアラキドン酸が卵黄に含まれていることは理にかなっています。しかし、成長が止まって衛生的な環境に住む人間の成人が、抗老化カスケードを活性化するために、成長促進カスケードを抑制しようとするならば、「卵は一日一個」どころか「卵は二日に一個」にした方がよいということになります。
2. 動脈硬化の根本的原因は何か
飽和脂肪酸やコレステロールを食事から摂取することが動脈硬化の原因ではないとするなら、何が原因なのでしょうか。アテローム性動脈硬化の原因とされている悪玉コレステロールの本来の役割を知れば、根本的原因がわかるはずです。
2.1. 悪玉コレステロールは悪玉なのか
コレステロールは、細胞膜、ホルモン、胆汁酸を作るために必要な材料であって、本来は有害物質でありません。LDLコレステロールも、悪玉コレステロールという不名誉な呼称とは裏腹に、健康を維持する上で重要な役割を果たしています。すなわち、血管に炎症が生じると、LDLは、炎症による損傷を修復するために、肝臓で作られるコレステロールを運んできてくれます。修復が終わると、HDLが余分なコレステロールを回収して、肝臓に戻すのですが、肝臓に行くまでもなく、途中でLDLに転送することがあります。
以下の図でそれを説明しましょう。
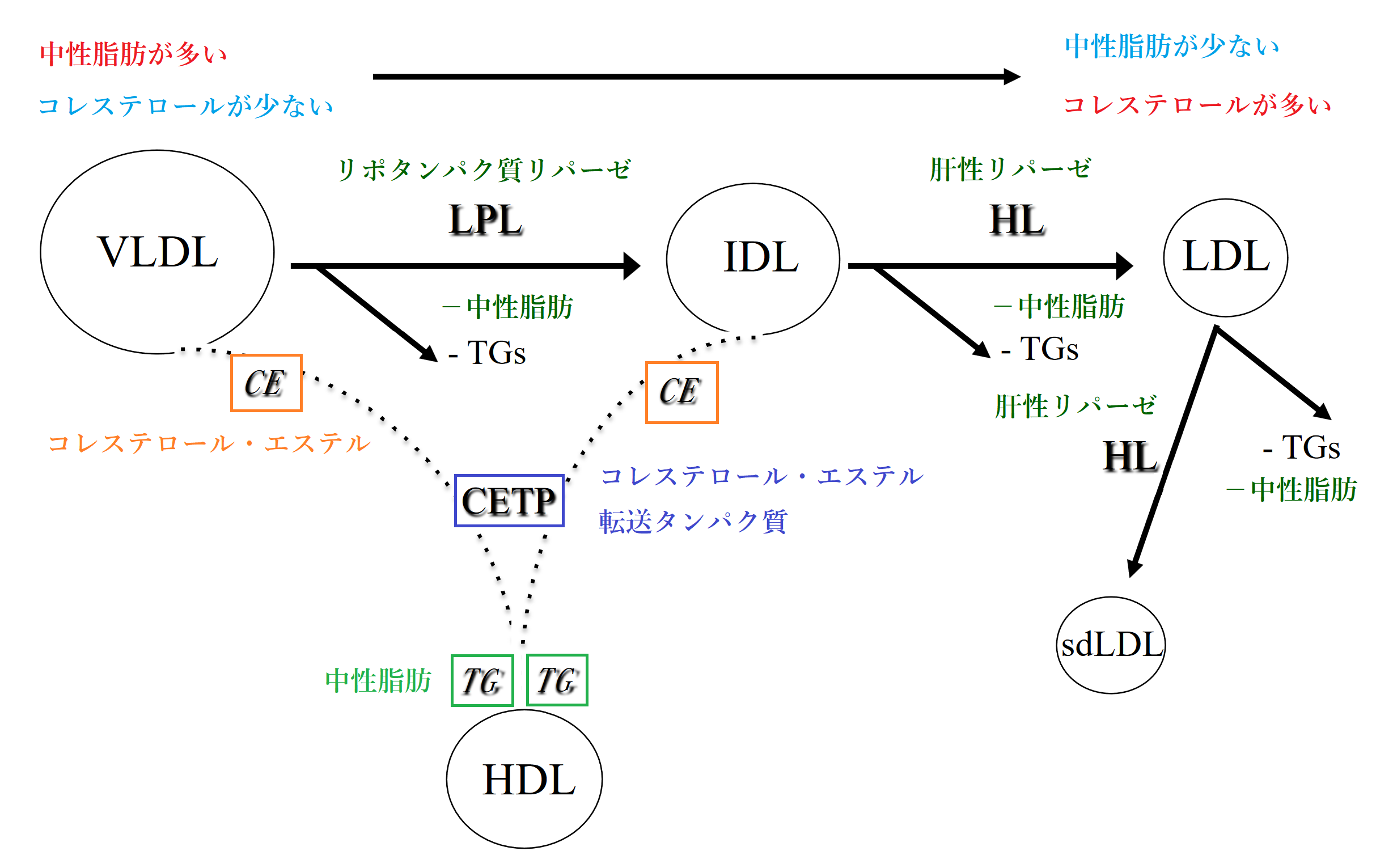
CETPは、遺伝的もしくは後天的な因子により、欠損することがあります。CETP欠損症では、HDLがコレステロール・エステルをLDLに転送できなくなり、結果として、HDLコレステロールが増え、LDLコレステロールが減ります。善玉コレステロールが増え、悪玉コレステロールが減るのですから、動脈硬化を改善する上で良いことのように思えますが、実際には動脈硬化を逆に悪化させます。それにもかかわらず、ファイザー、ロシュ、イーライリリー、メルクといった製薬大手が、CTEP阻害剤を脂質異常症治療薬にしようと試みました。CTEP阻害剤の投与により、HDLコレステロールが増え、LDLコレステロールが減ったものの、第Ⅲ相臨床試験では、処置群での死亡率の改善に失敗したため、開発中止となりました[14]。なぜ四社とも失敗したかといえば、それは、《コレステロールは有害なので、それを増やすLDLは悪玉、減らすHDLは善玉》という考えが根本的に間違っているからです。
LDLコレステロールを悪玉コレステロール、sdLDLコレステロールを超悪玉コレステロールと呼ぶのは、救急車を悪玉車、救急搬送中の救急車を超悪玉車と呼ぶようなものです。救急車がサイレンを鳴らして出動する事態は、病人あるいは怪我人が出たということですから、悪いことと言えるでしょうが、だからといって、救急車を悪玉車と呼ぶことは、不当な評価です。救急車は、病人や怪我人を病院で治療するのに役立っているし、LDLコレステロールも、炎症で傷ついた血管内膜を修復するのに役立っているのですから、どちらもそれ自体は悪ではありません。治療が終わって、患者が帰宅するときには、タクシーを利用するとしましょう。退院できるほどに回復したことは良いことですが、だからといって、タクシーを善玉車と呼ぶのはいかがなものでしょうか。HDLコレステロールを善玉コレステロールと呼ぶことも、同様に、ミスリーディングです。
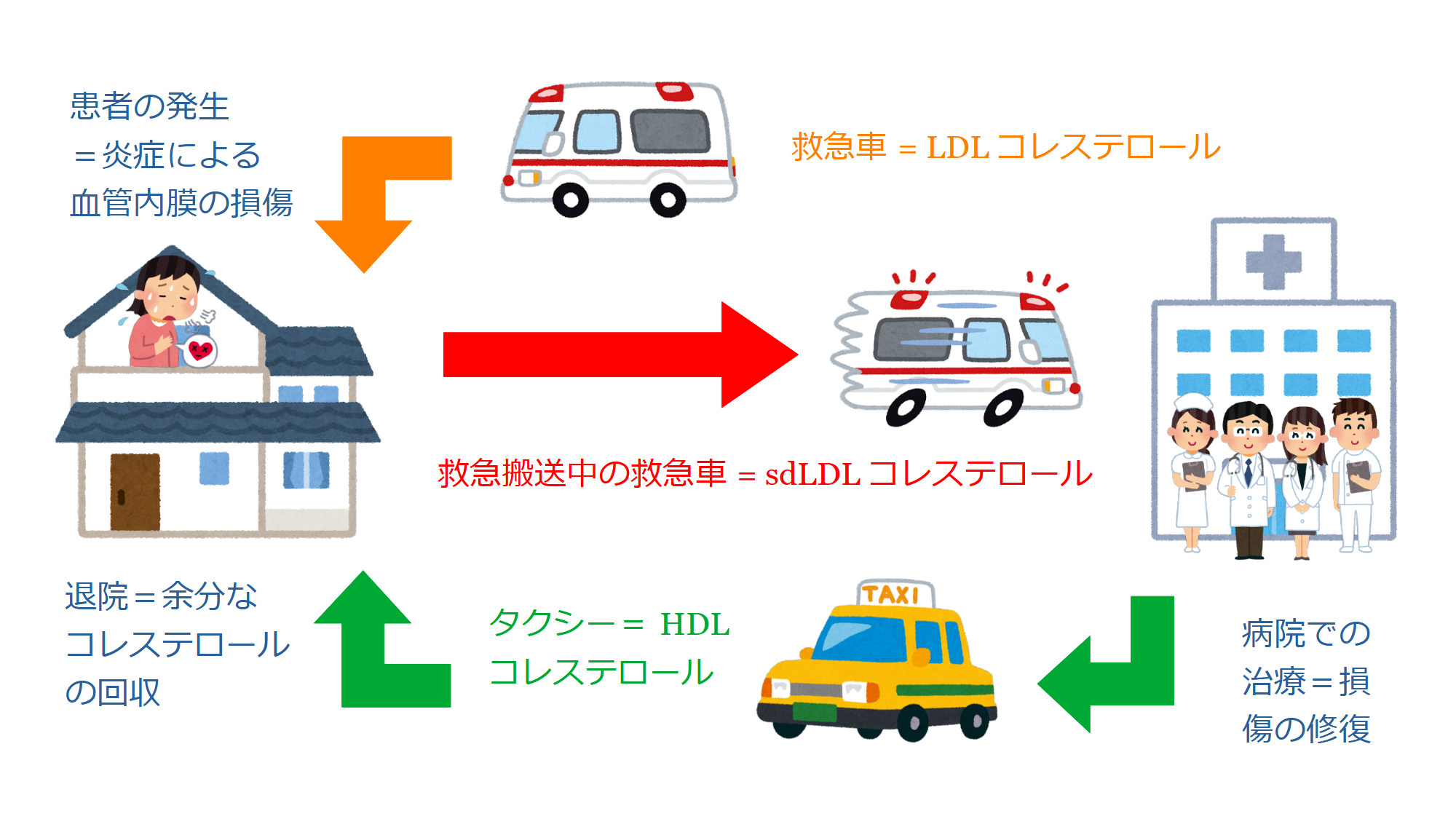
キース以来、血清コレステロールを減らすべく、飽和脂肪酸とコレステロールの摂取を制限する食餌指導が行われてきましたが、それによって循環器疾患が減少したということはありません。救急車の台数を減らす前に病人や怪我人を減らさないといけないのと同様に、血清コレステロールを減らす前に血管の炎症を減らさなければなりません。現在、高LDLコレステロール血症治療の第一選択薬はスタチンですが、スタチン投与が死亡率を低下させる[15]のは、スタチンに抗炎症作用があるからで、たんにLDLコレステロールを減らすからだけではありません。
2.2. 炎症と酸化の本来の目的は何か
アテローム性動脈硬化の原因は、コレステロールではなくて、炎症であるという認識は、20年以上前からあります[16]。また、血管内皮下に蓄積したsdLDLが、活性酸素によって酸化されることで、アテローム性動脈硬化症になることもすでに説明した通りです。しかし、炎症と酸化が動脈硬化の原因という認識では、まだ不十分です。炎症と酸化の原因がなんであるかをさらに考える必要があります。
炎症は、焦土作戦に例えられる免疫反応です。焦土作戦とは、侵入して来た敵が兵站面で消耗するように、食料やインフラなど敵が利用しうる資源を焼き尽くす軍事上の戦術です。侵入者を撃退するのに有効ですが、同時に自国にも大きな打撃を与えてしまいます。生物も、炎症を起こすことで細菌やウイルスなどの侵入者の居心地を悪くしようとするのですが、同時に自分自身をも傷つけてしまいます。活性酸素による酸化も免疫反応であると同時に健康リスクになっていることは「免疫のジレンマ」ですでに説明した通りです。
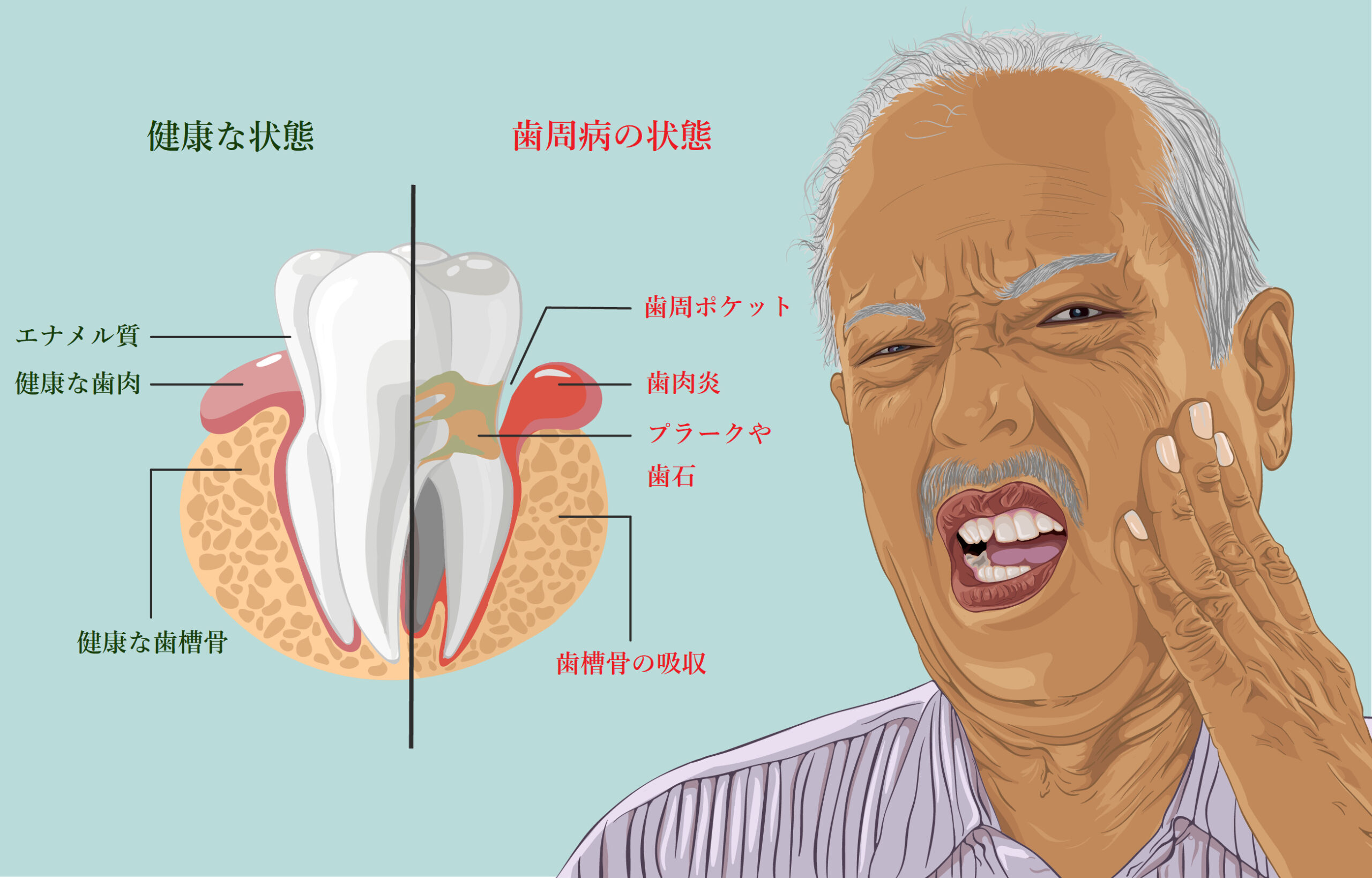
血管の炎症と酸化が本来の目的を果たす場合があります。例えば、菌血症のように、傷口から細菌が血管内に侵入してくる場合です。菌血症で多いのが、虫歯菌や歯周病菌によって惹き起こされる歯原性菌血症です。虫歯は主として子供が罹患する病気であるのに対して、40歳以上で増えるのが歯周病です。歯周病とは、以下の図にあるように、歯の周囲にプラークとなって付着する歯周病菌が引き金となって、歯肉に炎症が起き、歯を支える歯槽骨が溶けて、歯が抜けやすくなる病気です。
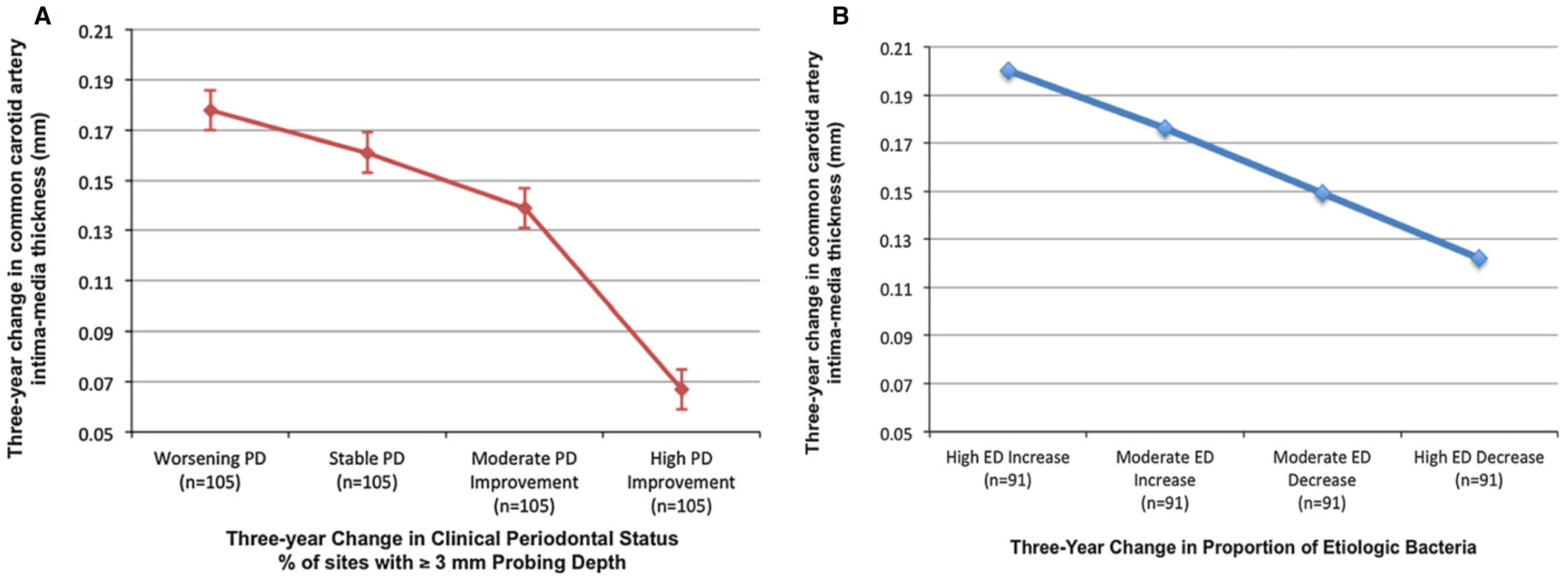
それなら、歯周病の治療は動脈硬化症の改善につながるのでしょうか。この問いに答えるべく、米国のニューヨークで420名を中央値3年間追跡した調査[19]の結果を見ましょう。
かつて、歯周病はたんなる歯の病気と思われていましたが、今日では、循環器疾患に加え、認知神経変性疾患、自己免疫疾患、呼吸器感染症、がんなどの他の疾患との関連が指摘されています[20]。歯周病を防ぐにはどうすればよいかに関しては、第三章で取り上げることにして、この章では、炎症と酸化を惹き起こす原因をさらに探りましょう。
2.3. 炎症と酸化の予防的発動の防止策
血管内に細菌やウイルスなどの寄生者が侵入したときに、炎症や酸化といった免疫反応が起きることは合目的的です。ところが、寄生者がまだ侵入していないのにもかかわらず、それを予想して、炎症や酸化で侵入に備えることがあります。それは、栄養が豊富にある環境下で起きる遺伝子発現調節に関わるエピジェネティックな修飾変化です。私はその一連の変化を成長促進カスケードと名付けました。
栄養が豊富な環境下では、宿主の数の増加に伴って、寄生者の数も増え、両者の間で激しい攻防戦が繰り広げられるのが、生物界の常です。それゆえ、幅広い種において、カロリー過剰な食餌が成長促進カスケードを促進するようになっているのです。このエピジェネティックな遺伝子発現のモードは、戦争モードと言ってよいでしょう。個体の成長と生殖を促進し、炎症や酸化といった自分自身にもダメージを与える攻撃を続けるならば、個体の寿命は短くなります。個体の大量生産=大量破棄は、個体の利益にはなりませんが、寄生者の攻撃から種を守るのには役立ちます。
反対に、栄養が乏しい環境下では、寄生者の攻撃は激しくないと予想されるので、炎症や酸化が抑制され、個体の成長と生殖が延期されます。カロリー制限をすると、エピジェネティックな遺伝子発現が平和モードとなって、抗老化カスケードが促進される所以です。結果として個体は長生きとなります。それでも種の存続は守られるはずです。
こうしたエピジェネティックなスイッチの切り替えは、過去の人類を含めた多くの生物種にとって有益であったのでしょうが、食料がいくらでも手に入る一方で、寄生者にあまり悩まされない衛生的な環境下で生きる現代の先進国の住民にとっては不都合です。生命史上最近になって登場したあまりにも特殊な環境であるため、私たちの遺伝子もまだ適応できていないのです。
もちろん、今の私たちも依然として「免疫のジレンマ」に直面しているとはいえ、炎症や酸化はできるだけ抑制すべきです。歯周病菌と戦う上で炎症や酸化が合目的的と言いましたが、歯周病の症状は、歯周病菌そのものよりもむしろ歯周病菌に対する免疫反応によって生じるている[21]ので、これですら過剰反応です。ましてや内臓脂肪蓄積が引き起こす血管の炎症とその結果生じる動脈硬化に至っては、本当に余計なお世話なのですが、遺伝子発現のメカニズム自体を変えられない以上、カロリー制限やカロリー制限模倣物質の摂取で成長促進カスケードを抑制し、動脈硬化を予防しなければなりません。
3. 歯の健康を守るための方法
カロリー制限やカロリー制限模倣物質の摂取については、このシリーズで既に述べてきたので、この記事では、歯周病や虫歯を効果的に予防するための口腔ケアの方法を動脈硬化防止策として提案します。
3.1. 重曹うがいによる口腔内の中和
日本人の口腔ケアに対する国際的な評価は高くありません。欧米人が日本人の風刺画を描くとき、歯並びの悪い出っ歯で描くことが多いのは、たんなるステレオタイプ的な偏見として片付けられません。見栄えだけではありません。多くの外国人は、日本人の息が臭いと感じます。日本人の口腔ケアがうまくいっていないということです。
そうした指摘は、日本人にとっては心外なことでしょう。厚生労働省の平成28年歯科疾患実態調査[22]によると、1歳以上の日本人で毎日歯を磨く割合は、95.3%、毎日2回以上磨く割合は、77.0%とのことなので、口腔ケアを怠っているわけではありません。他方で、80~84歳での平均現在歯数は、15.3本で、過去と比べて大幅に改善しつつあるとはいえ、まだ目標としている20本には到達していないのが現状です。
日本人の歯磨きは、海外と比較して、いくつかの問題点があります。まず、歯磨きのタイミングです。日本では、1960年代から、毎日3回食後3分以内に3分間以上歯を磨こうという「3・3・3運動」が推進されました。食後すぐに磨けば、食べかすをできるだけ早く取り除けるというメリットがあります。しかし、虫歯や歯周病の原因は、虫歯菌や歯周病菌であって、食べかすはそれらの細菌の栄養源になるという二次的な意味しかありません。食事中には唾液が分泌されるので、口腔内には細菌が少ないので、細菌の増殖を抑制するという点では、ベストなタイミングではありません。
それよりも、もっと深刻な問題があります。食後の口腔内は酸性に傾いていて、エナメル質が溶けだすpH5.5を下回ることがあります。そういう状態で歯を磨くと、エナメル質どころか、その内側の象牙質までが傷付く可能性があります。このため、欧米では、食後すぐに歯を磨くことを避け、口腔内が唾液によって中和され、歯が再石灰化される時間を設けるのです。歯磨きのタイミングとして一般的なのは、就寝前です。睡眠中は唾液の分泌量が低下して、虫歯菌や歯周菌が増殖しやすいので、就寝前に入念に磨けば、増殖を予防できるというわけです。
本質的な問題ではありませんが、外出時あるいは外食では、歯を磨く場所が確保できないことがあります。外食店にはつまようじを用意しているところが多いので、食べかすを取り除くことはできますが、それ以上のことは、通常できません。

重曹は、掃除にも使われるぐらいなので、たんに中和するだけでなく、口腔内を掃除する効果もあります。歯のホワイトニングや口臭予防の効果も期待できます。ただし、購入するときは、工業用の重曹ではなくて、食品用の重曹を選びましょう。うがいの仕方は簡単で、コップ1杯の水道水(消毒用の塩素が含まれていないミネラルウォーターは避ける)に、重曹をスプーン1杯程度、少し塩辛いと感じる程度に入れて、それでうがいをすればよいだけです。外出時あるいは外食でも、ペットボトルに作り置きしておけば、食後に重曹うがいができます。毎食後に重曹うがいをするなら、歯磨きのタイミングは、食後でも就寝前でもどちらでもかまいません。
重曹うがいはとりわけ虫歯対策になります。虫歯菌は、好気性菌で、歯の表面に付着しています。酸で歯を溶かすので、酸性環境を好みます。それゆえ、重曹うがいは虫歯菌を死滅させるのです。これに対して、歯周病菌は、嫌気性菌で、酸素が届きにくい歯と歯茎の間に生息しています。塩基性の環境を好むので、重曹うがいでは死滅しません。
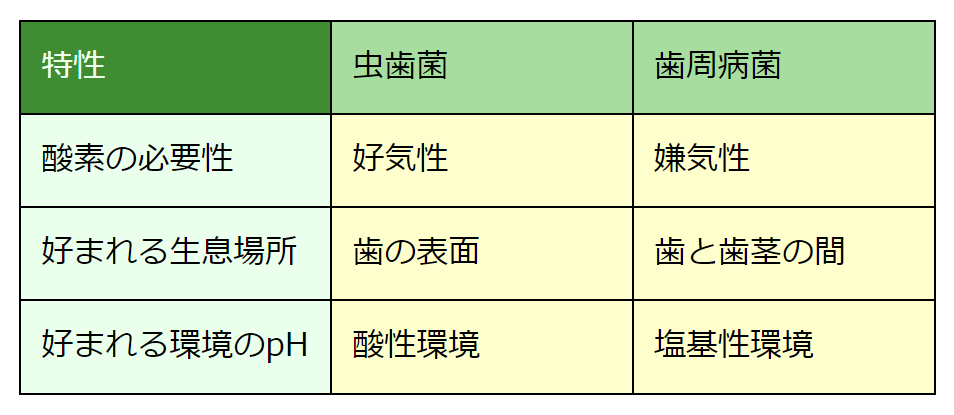
歯周ポケットの中にいる歯周病菌をどうすれば死滅させられるかが次のテーマです。
3.2. 口腔水流洗浄器による歯周の殺菌
日本人の歯磨きにおけるもう一つの問題は、歯ブラシにのみ依存しすぎて、歯間ブラシやデンタル・フロスといった補助用具の使用がまれであることです。歯ブラシだけでは、歯間のプラークを六割ほどしか取れません。
そこでおすすめなのが、口腔洗浄器(ウォーターピック)を用いた歯周の殺菌です。歯科医が利用する殺菌用の洗口剤としては、次亜塩素酸とグルコン酸クロルヘキシジンが代表的ですが、次亜塩素酸は、グルコン酸クロルヘキシジンと比べて効果と持続性で劣ります。2018年発表の二重盲検ランダム化比較試験[23]によると、30秒後の唾液における細菌数の減少率は、次亜塩素酸が33%であるのに対して、グルコン酸クロルヘキシジンは58%です。次亜塩素酸の群では、1時間後に細菌数のプラセボ対照群との有意差を失ったのに対して、グルコン酸クロルヘキシジンの群では、5時間後までプラセボ対照群と有意差を維持しました。

もっとも、グルコン酸クロルヘキシジンにも大きな問題があるのですが、それについては後でまた取り上げます。
グルコン酸クロルヘキシジンでうがいするだけでも一定の殺菌効果がありますが、口腔洗浄器のタンク内の水にグルコン酸クロルヘキシジンを注入し、歯と歯茎の隙間を狙って高圧水を噴射すれば、隙間に潜む歯周病菌を死滅させやすいので、歯周病対策としてより有効です。

この事実は、30年以上前から知られています。ここでは、1990年に発表された試験[24]の結果を取り上げましょう。
この研究では、グルコン酸クロルヘキシジンを使う群と使わない(プラセボが与えられる)群、口腔洗浄器を使う群と使わない(たんにうがいするだけの)群、都合四つの群に222名の歯周病患者を割り当て、6か月後に歯周病治療の効果を測定しました。
歯肉炎症の程度を示す歯肉炎指数は、3群とも基準となる対照群と比べて、有意に(P≤0.05)減少しました。
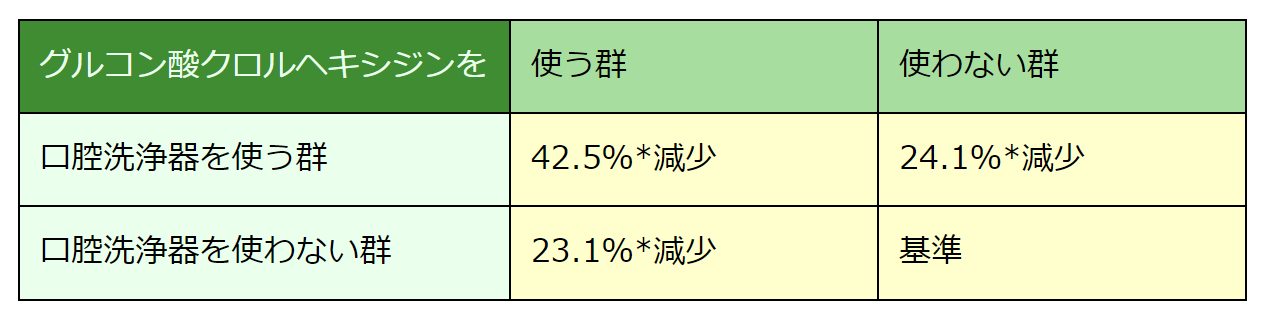
ポケット測定時の出血は、3群とも基準となる対照群と比べて、さらには、グルコン酸クロルヘキシジンで口腔洗浄器を使う群がどちらかを使わない群と比べて有意に(P≤0.05)減少しました。
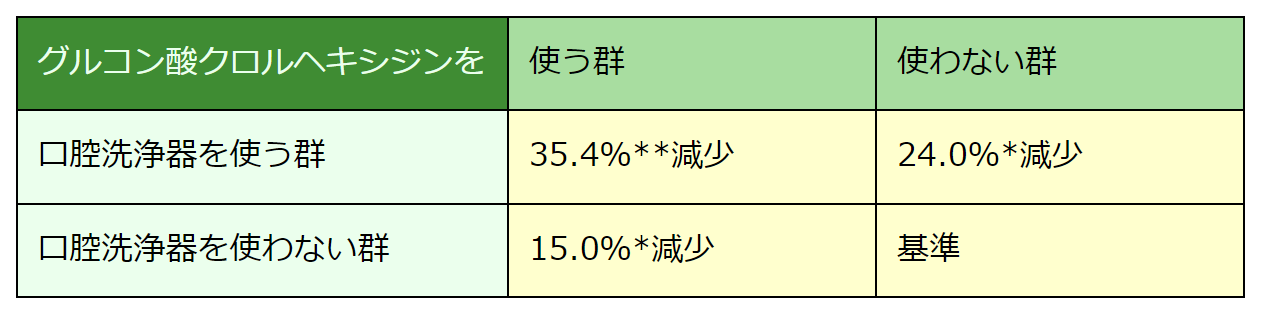
プラークが歯面に付着する度合いを表すプラーク指数は、グルコン酸クロルヘキシジンを使う群が、使わない群に比べて有意に減少していました。
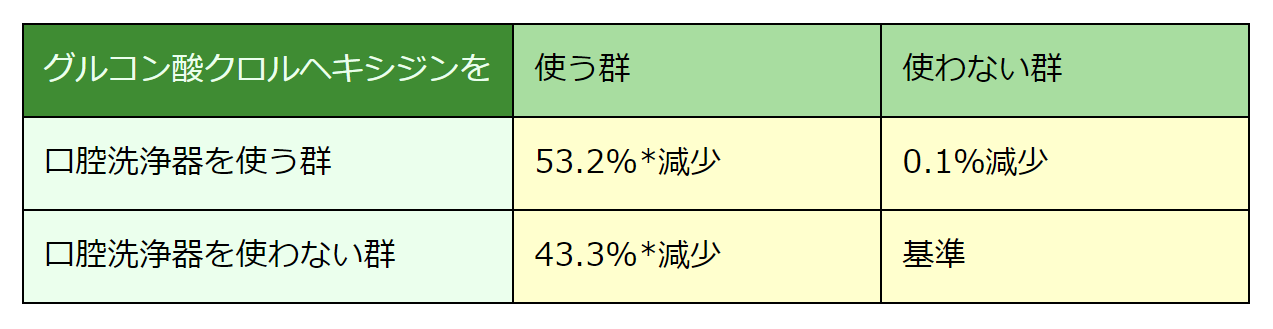
3.3. 歯科医院での定期的な歯石除去
自宅で行う歯と歯茎の清掃をホーム・ケアというのに対して、歯科医院で歯科衛生士が行う歯と歯茎の清掃はプロフェッショナル・ケアといいます。いくら入念に歯を磨いても、磨き残しがあれば、プラークは完全に除去できません。プラークが歯石になると、ホーム・ケアでは除去できなくなるので、定期的に歯科医院で歯石除去、歯面清掃、スケーリングなどのPMTC(Professional Mechanical Tooth Cleaning)を受ける必要があります。
グルコン酸クロルヘキシジンの使用は、歯周病予防に効果的ですが、実は、歯石形成を促進するという無視できない副作用があります。すなわち、グルコン酸クロルヘキシジンは、バイオフィルムによるカルシウムの取り込みを助長することが、in vitro 試験[25]で確認されており、グルコン酸クロルヘキシジンを使用する前に、プロフェッショナル・ケアでバイオフィルムを取り除いてもらう必要があります。
この他、グルコン酸クロルヘキシジンには、飲食物由来の色素を歯に沈着させやすいという副作用があります。ステイン(着色)を放置すると、その上にプラークが付着しやすくなるので、ステインも、プロフェッショナル・ケアで除去する必要があります。
プロフェッショナル・ケアの頻度は、3~4か月に1回なので、プロフェッショナル・ケアにのみ依存することは好ましくありません。日常的なホーム・ケアと補完的なプロフェッショナル・ケアは、歯の健康を維持する上でどちらも欠かせない両輪です。歯の健康を維持することは、動脈硬化の予防のみならず、体全体の健康の維持に必要なので、そのための努力を惜しむべきではありません。
4. 動画による要約
5. 参照情報
- ↑ He, Guo-dong, Xiao-cong Liu, Lin Liu, Yu-ling Yu, Chao-lei Chen, Jia-yi Huang, Kenneth Lo, Yu-qing Huang, and Ying-qing Feng. “A Nonlinear Association of Total Cholesterol with All-Cause and Cause-Specific Mortality.” Nutrition & Metabolism 18, no. 1 (March 10, 2021): 25.
- ↑ 寺本民生「動脈硬化性疾患予防ガイドライン2007」一般社団法人日本脈管学会. Online publication March 25, 2009.
- ↑ 公益社団法人日本人間ドック学会「判定区分の改定案(2018年4月1日施行予定)の策定の経緯」,「判定区分(2018年4月1日改定)」2013年9月.
- ↑ Bergeron, Nathalie, Sally Chiu, Paul T Williams, Sarah M King, and Ronald M Krauss. “Effects of Red Meat, White Meat, and Nonmeat Protein Sources on Atherogenic Lipoprotein Measures in the Context of Low Compared with High Saturated Fat Intake: A Randomized Controlled Trial.” The American Journal of Clinical Nutrition 110, no. 1 (July 1, 2019): 24–33.
- ↑ Ivanova, Ekaterina A., Veronika A. Myasoedova, Alexandra A. Melnichenko, Andrey V. Grechko, and Alexander N. Orekhov. “Small Dense Low-Density Lipoprotein as Biomarker for Atherosclerotic Diseases.” Oxidative Medicine and Cellular Longevity 2017 (May 9, 2017): e1273042.
- ↑ Liou, Lathan, and Stephen Kaptoge. “Association of Small, Dense LDL-Cholesterol Concentration and Lipoprotein Particle Characteristics with Coronary Heart Disease: A Systematic Review and Meta-Analysis.” PLOS ONE 15, no. 11 (November 9, 2020): e0241993.
- ↑ Cho, Yonggeun, Sang-Guk Lee, Sun Ha Jee, and Jeong-Ho Kim. “Hypertriglyceridemia Is a Major Factor Associated With Elevated Levels of Small Dense LDL Cholesterol in Patients With Metabolic Syndrome.” Annals of Laboratory Medicine 35, no. 6 (November 1, 2015): 586–94.
- ↑ Ignatowski, A. C. “Influence of animal food on the organsim of rabbits.” Izvest Imperial Voyenno-Med. Akad. St. Petersburg. 16 (1908): 154-173.
- ↑ Verhamme, Peter, Rozenn Quarck, Hiroyuki Hao, Michiel Knaapen, Steven Dymarkowski, Hilde Bernar, Johan Van Cleemput, et al. “Dietary Cholesterol Withdrawal Reduces Vascular Inflammation and Induces Coronary Plaque Stabilization in Miniature Pigs.” Cardiovascular Research 56, no. 1 (October 1, 2002): 135–44.
- ↑ Eckel, Robert H., John M. Jakicic, Jamy D. Ard, Janet M. de Jesus, Nancy Houston Miller, Van S. Hubbard, I-Min Lee, et al. “2013 AHA/ACC Guideline on Lifestyle Management to Reduce Cardiovascular Risk.” Circulation 129, no. 25_suppl_2 (June 24, 2014): S76–99.
- ↑ “Previously, the Dietary Guidelines for Americans recommended that cholesterol intake 643 be limited to no more than 300 mg/day. The 2015 DGAC will not bring forward this recommendation because available evidence shows no appreciable relationship between consumption of dietary cholesterol and serum cholesterol, consistent with the conclusions of the AHA/ACC report.” ― US Department of Agriculture. Scientific Report of the 2015 Dietary Guidelines Advisory Committee: advisory report to the Secretary of Agriculture and the Secretary of Health and Human Services. First Printed February 2015. p. 17.
- ↑ 厚生労働省『日本人の食事摂取基準(2015年版)策定検討会報告書』平成26年3月28日.
- ↑ Li, Man-Yun, Jin-Hua Chen, Chiehfeng Chen, and Yi-No Kang. “Association between Egg Consumption and Cholesterol Concentration: A Systematic Review and Meta-Analysis of Randomized Controlled Trials.” Nutrients 12, no. 7 (July 2020): 1995.
- ↑ Nicholls, Stephen J., and Kristen Bubb. “The Mystery of Evacetrapib – Why Are CETP Inhibitors Failing?” Expert Review of Cardiovascular Therapy 18, no. 3 (March 3, 2020): 127–30.
- ↑ Rodriguez, Fatima, David J. Maron, Joshua W. Knowles, Salim S. Virani, Shoutzu Lin, and Paul A. Heidenreich. “Association Between Intensity of Statin Therapy and Mortality in Patients With Atherosclerotic Cardiovascular Disease.” JAMA Cardiology 2, no. 1 (January 1, 2017): 47–54.
- ↑ Ross, Russell. “Atherosclerosis — An Inflammatory Disease.” New England Journal of Medicine 340, no. 2 (January 14, 1999): 115–26.
- ↑ Kassebaum, N.J., E. Bernabé, M. Dahiya, B. Bhandari, C.J.L. Murray, and W. Marcenes. “Global Burden of Severe Periodontitis in 1990-2010: A Systematic Review and Meta-Regression.” Journal of Dental Research 93, no. 11 (November 1, 2014): 1045–53.
- ↑ Joshi, Chaitanya, Ranjeet Bapat, William Anderson, Dana Dawson, Karolin Hijazi, and George Cherukara. “Detection of Periodontal Microorganisms in Coronary Atheromatous Plaque Specimens of Myocardial Infarction Patients: A Systematic Review and Meta-Analysis.” Trends in Cardiovascular Medicine 31, no. 1 (January 1, 2021): 69–82.
- ↑ Desvarieux, Moïse, Ryan T. Demmer, David R. Jacobs, Panos N. Papapanou, Ralph L. Sacco, and Tatjana Rundek. “Changes in Clinical and Microbiological Periodontal Profiles Relate to Progression of Carotid Intima‐Media Thickness: The Oral Infections and Vascular Disease Epidemiology Study.” Journal of the American Heart Association 2, no. 6 (2013): e000254.
- ↑ Hajishengallis, George. “Interconnection of Periodontal Disease and Comorbidities: Evidence, Mechanisms, and Implications.” Periodontology 2000 89, no. 1 (2022): 9–18.
- ↑ Xu, Xiao Wei, Xia Liu, Ce Shi, and Hong Chen Sun. “Roles of Immune Cells and Mechanisms of Immune Responses in Periodontitis.” The Chinese Journal of Dental Research: The Official Journal of the Scientific Section of the Chinese Stomatological Association (CSA) 24, no. 4 (December 2021): 219–30.
- ↑ 厚生労働省「平成28年歯科疾患実態調査の結果」医政局歯科保健課歯科口腔保健推進室. 平成 9年6月2日.
- ↑ Lafaurie, G. I., C. Zaror, D. Díaz‐Báez, D. M. Castillo, J. De Ávila, T. G. Trujillo, and J. Calderón‐Mendoza. “Evaluation of Substantivity of Hypochlorous Acid as an Antiplaque Agent: A Randomized Controlled Trial.” International Journal of Dental Hygiene 16, no. 4 (2018): 527–34.
- ↑ Flemmig, Thomas F., Michael G. Newman, Frances M. Doherty, Eli Grossman, Alfred H. Meckel, and M. Bashar Bakdash. “Supragingival Irrigation with 0.06% Chlorhexidine in Naturally Occurring Gingivitis I. 6 Month Clinical Observations.” Journal of Periodontology 61, no. 2 (1990): 112–17.
- ↑ Sakaue, Yuuki, Shoji Takenaka, Tatsuya Ohsumi, Hisanori Domon, Yutaka Terao, and Yuichiro Noiri. “The Effect of Chlorhexidine on Dental Calculus Formation: An in Vitro Study.” BMC Oral Health 18, no. 1 (March 27, 2018): 52.


コメント